Khái niệm cơ bản về ung thư vú

Khái niệm cơ bản về ung thư vú
Ung thư vú là gì?
Cũng như tất cả các dạng ung thư khác, ung thư vú được tạo thành từ các tế bào bất thường phát triển không kiểm soát. Thông thường những tế bào này cũng có thể di chuyển đến những nơi trong cơ thể, nơi chúng thường không được tìm thấy. Khi điều đó xảy ra, giai đoạn này được gọi là ung thư di căn.
Ung thư vú thường bắt đầu ở một khu vực nhỏ, giới hạn hoặc tuyến, đây là nơi sản xuất sữa (Ung thư biểu mô tiểu thùy) hoặc ống dẫn ( Ung thư biểu mô ống dẫn), mang sữa đến núm vú. Ngoài ra ung thư có thể phát triển lớn hơn ở vú và lây lan qua các ống đến các hạch bạch huyết gần đó hoặc qua dòng máu của bạn đến các cơ quan khác. Không những thế ung thư có thể phát triển và xâm lấn mô xung quanh vú, chẳng hạn như da hoặc thành ngực. Hiện nay các loại ung thư vú phát triển và lan rộng với tốc độ khác nhau, trong đó có một số loại phải mất nhiều năm mới lan ra ngoài vú, trong khi những loại khác phát triển và lan rộng nhanh chóng.
Nhưng ai thường bị ung thư vú?
Thực tế đàn ông cũng có thể bị ung thư vú, nhưng họ chiếm ít hơn 1% trong tất cả các trường hợp ung thư vú. Thông thường phụ nữ mắc căn bệnh này nhiều hơn, hiện nay ung thư vú là căn bệnh phổ biến đứng hàng thứ hai được chẩn đoán ở phụ nữ sau ung thư da và là nguyên nhân gây tử vong đứng hàng thứ hai do ung thư sau ung thư phổi.
Trung bình, trong 8 phụ nữ thì sẽ có 1 người bị ung thư vú. Hiện tại khoảng 2/3 phụ nữ mắc bệnh ung thư vú đều từ 55 tuổi trở lên. Hầu hết phần còn lại nằm trong khoảng từ 35 đến 54.
May mắn thay, ung thư vú rất có thể điều trị nếu được phát hiện sớm. Ung thư cục bộ (có nghĩa là nó không lan ra bên ngoài vú của bạn) thường có thể được điều trị thành công trước khi ung thư lan rộng. Ví dụ: Một phụ nữ bị ung thư vú cục bộ có khả năng sống ít nhất 5% sau khi chẩn đoán.
Nhưng một khi ung thư bắt đầu lan rộng, việc điều trị sẽ trở nên rộng hơn. Và nó thường có thể kiểm soát bệnh trong nhiều năm. Thông thường các xét nghiệm sàng lọc và lựa chọn điều trị được cải thiện, có nghĩa là khoảng 8 trong số 10 phụ nữ bị ung thư vú sẽ sống sót ít nhất 10 năm sau chẩn đoán ban đầu.
Các loại ung thư vú là gì?
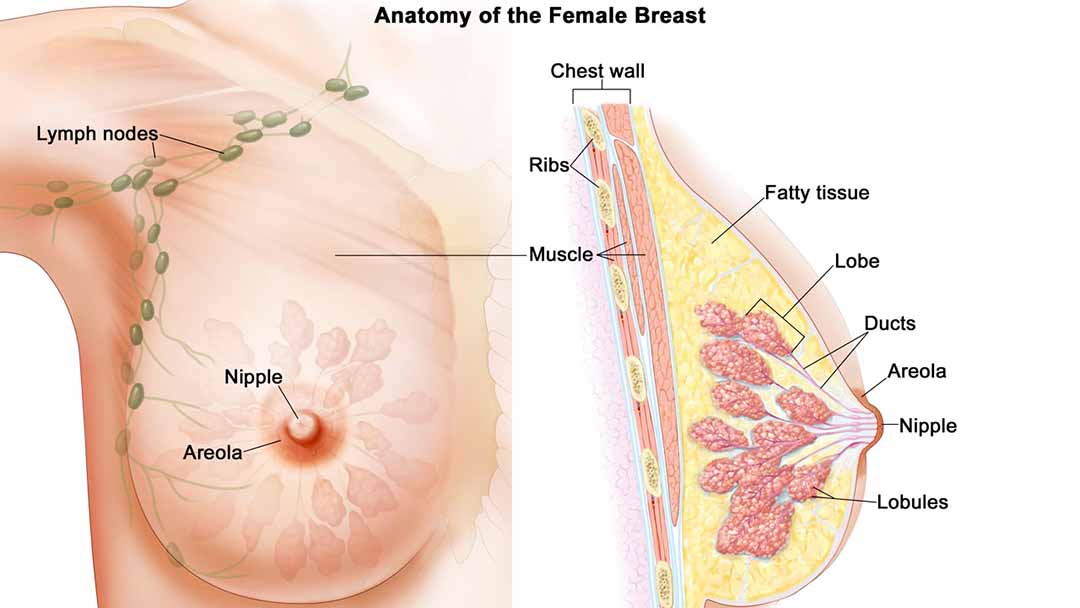
Một số loại ung thư vú phổ biến nhất bao gồm:
Ung thư tại chỗ (In situ cancers):
Những loại này không lan qua ống dẫn hoặc tiểu thùy nơi chúng bắt đầu:
- Ung thư ống dẫn sữa tại chỗ (Ductal carcinoma in situ, gọi tắt là DCIS): Đây là ung thư biểu mô ống ở giai đoạn sớm nhất (giai đoạn 0). Trong trường hợp này, bệnh vẫn còn trong ống dẫn sữa. Nhưng nếu bạn không điều trị, căn bệnh này có thể trở nên xâm lấn. Nhưng nó thường có thể chữa được.
- Ung thư biểu mô tiểu thùy tại chỗ (LCIS - Lobular carcinoma in situ): Căn bệnh này chỉ được tìm thấy trong các tiểu thùy, nơi sữa được sản xuất. Đây không phải là một căn bệnh ung thư thực sự, nhưng đây là một dấu hiệu cho thấy bạn có nhiều khả năng bị ung thư vú sau này. Nếu bạn có nó, hãy đi khám vú và chụp quang tuyến vú thường xuyên.
Ung thư xâm lấn (Invasive cancers):
Ung thư đã lan rộng hoặc xâm lấn các mô vú xung quanh, chúng bao gồm:
- Ung thư biểu mô tuyến vú xâm lấn (Invasive or Infiltrating Ductal Carcinoma - IDC): Ung thư này bắt đầu trong các ống dẫn sữa. Nó phá vỡ thành của ống dẫn và xâm lấn vào mô mỡ của vú. Đây là dạng ung thư phổ biến nhất, chiếm 80% các trường hợp xâm lấn.
- Ung thư biểu mô tiểu thùy xâm lấn (ILC - Invasive lobular carcinoma): Ung thư này bắt đầu ở các tiểu thùy nhưng lan sang các mô xung quanh hoặc các bộ phận cơ thể khác. Nó chiếm khoảng 10% ung thư vú xâm lấn. Sau đây là các loại phụ của ung thư vú xâm lấn bao gồm:
- Ung thư biểu mô dạng tuyến nang (Adenoid Cystic Carcinoma - ACC): Những tế bào này giống như trong các tuyến nước bọt và nước bọt của bạn.
- Ung thư biểu mô tuyến vảy nguyên phát (một loại của ung thư biểu mô dạng dị sản): Khối u hiếm gặp này thường phát triển chậm và thường bị nhầm với các loại khác.
- Ung thư biểu mô tủy (Medullary carcinoma): Các khối u trong loại này rất hiếm là một khối mềm, hình vuông trông giống như tủy trong não của bạn.
- Ung thư biểu mô nhầy (Mucinous carcinoma): Các khối u trong loại hiếm này trôi nổi trong một bể chất nhầy, một phần của thứ trơn, nhầy nhụa tạo nên chất nhầy.
- Ung thư biểu mô thể nhú (Papillary carcinoma): Chúng có hình dạng giống như ngón tay đặt các khối u này cách nhau. Loại hiếm này thường ảnh hưởng đến những phụ nữ đã trải qua thời kỳ mãn kinh.
- Ung thư biểu mô ống (Tubular carcinoma): Các khối u phát triển chậm và hình ống.

Các loại ít phổ biến hơn bao gồm:
Ung thư vú viêm (Inflammatory breast cancer):
Loại này hiếm gặp là do các tế bào viêm trong các mạch bạch huyết trên da của bạn.Bệnh Paget vú (Ung thư đầu vú - Pagets Disease of the Nipple):
Loại này ảnh hưởng đến quầng vú, vùng da mỏng quanh núm vú của bạn.U Phyllodes vú (Phyllodes tumors of the breast):
Đây là những khối u hiếm, và phát triển theo mô hình lá cờ. Chúng phát triển nhanh chóng nhưng hiếm khi lan ra ngoài vú.Ung thư vú di căn (Metastatic breast cancer):
Ung thư đã lan sang một bộ phận cơ thể khác, như não, xương hoặc phổi của bạn.
Các triệu chứng của ung thư vú là gì?
Hiện tại các triệu chứng của ung thư vú bao gồm:
- Một khối u hoặc dày lên trong hoặc gần vú hay nách trong thời gian dài.
- Một khối hoặc cục, ngay cả khi thấy nó cảm thấy nhỏ như hạt đậu.
- Thay đổi kích thước, hình dạng hoặc đường cong của vú.
- Tiết dịch núm vú, nó có thể có máu hoặc trong suốt.
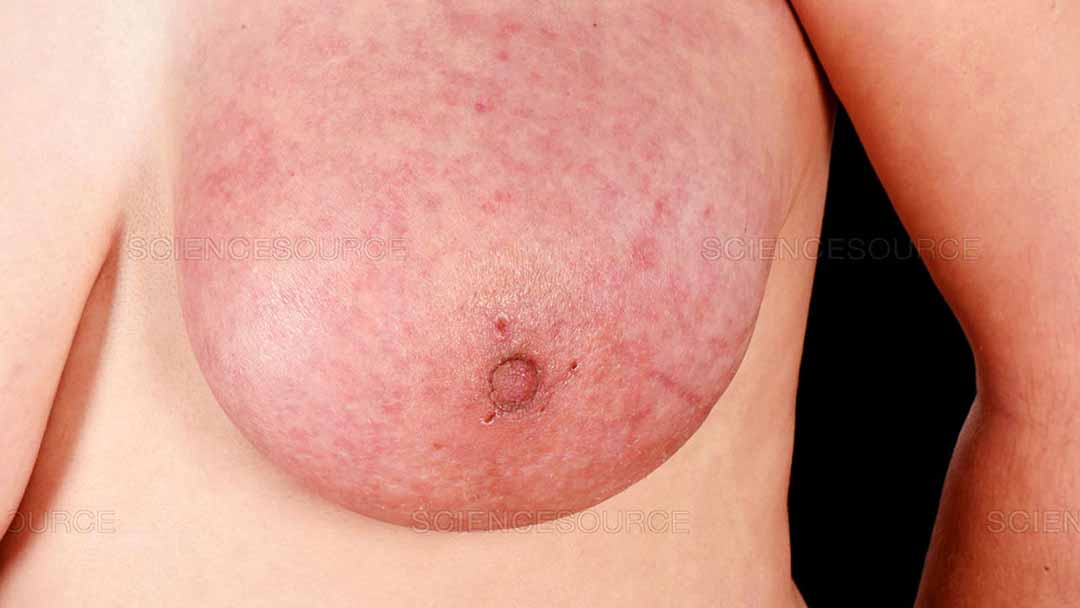
- Da của vú hoặc núm vú trông khác biệt, nó có thể bị lúm đồng tiền, nhăn nhúm, có vảy hoặc bị viêm.
- Da bị đỏ trên vú hoặc núm vú.
- Thay đổi hình dạng hoặc vị trí của núm vú.
- Một khu vực có hình dạng bất thường với bất kỳ khu vực khác ở một trong hai vú.
- Một vùng cứng, kích thước bằng đá cẩm thạch dưới da.
Nguyên nhân và yếu tố nguy cơ của ung thư vú là gì?
Cho đến nay các nhà nghiên cứu vẫn chưa tìm ra nguyên nhân gây ung thư vú, nhưng họ nghĩ rằng một số điều khiến mọi người dễ mắc bệnh hơn. Đó là tuổi tác, yếu tố di truyền, lịch sử sức khỏe cá nhân và chế độ ăn uống đều có vai trò gây ra bệnh. Tuy nhiên, vẫn có một số trường hợp có thể kiểm soát; nhưng những người khác thì không thể.
Thực tế các yếu tố nguy cơ ung thư vú là không thể kiểm soát
- Tuổi tác. Phụ nữ trên 50 tuổi dễ bị ung thư vú hơn phụ nữ trẻ.
- Chủng tộc: Phụ nữ Mỹ gốc Phi có nhiều khả năng mắc bệnh hơn phụ nữ da trắng trước khi mãn kinh .
- Mật độ vú. Nếu ngực của bạn có nhiều mô liên kết hơn mô mỡ, điều này có thể khó nhìn thấy khối u trên nhũ ảnh.
- Tiền sử cá nhân bị ung thư. Tỷ lệ mắc bệnh của bạn sẽ tăng nếu bạn có tình trạng u vú lành tính nhất định. Và tỷ lệ này sẽ tăng mạnh hơn nếu bạn bị ung thư vú trong quá khứ.
- Lịch sử gia đình. Nếu có người thân (mẹ, chị gái, con gái) bị ung thư vú, thì bạn có nguy cơ mắc bệnh cao gấp hai lần. Nhưng nếu bạn có hai hoặc nhiều người thân có tiền sử bị ung thư vú thì nguy cơ mắc bệnh của bạn tăng ít nhất gấp ba lần. Điều này đặc biệt đúng nếu họ bị ung thư trước khi mãn kinh hoặc nếu nó ảnh hưởng đến cả hai vú. Hoặc nguy cơ cũng có thể tăng nếu cha hoặc anh trai của bạn được chẩn đoán mắc bệnh ung thư vú.
- Các gen. Đột biến, hoặc thay đổi, thành hai gen BRCA1 và BRCA2, hai loại gen này đóng vai trò dẫn đến một số trường hợp ung thư vú trong gia đình. Khoảng 1 trong 200 phụ nữ có một trong những gen này. Mặc dù chúng làm cho bạn dễ bị ung thư hơn, nhưng chúng vẫn có thể không gây ra ung thư (đôi khi). Vì vậy nếu bạn có đột biến BRCA1 hoặc BRCA2, bạn có 7 trong 10 cơ hội được chẩn đoán mắc bệnh ung thư vú ở tuổi 80. Không những thế những gen này cũng làm tăng tỷ lệ mắc ung thư buồng trứng của bạn và có liên quan đến ung thư tuyến tụy và ung thư vú ở nam giới. Thông thường các đột biến gen khác liên quan đến nguy cơ ung thư vú bao gồm đột biến gen PTEN, gen ATM, gen TP53, gen CHEK2, gen CDH1, gen STK11 và gen PALB2. Những gen này đều có nguy cơ phát triển ung thư vú nhưng thấp hơn so với gen BRCA.
- Lịch sử kinh nguyệt. Tỷ lệ mắc ung thư vú của bạn tăng lên nếu:
- Chu kỳ kinh nguyệt của bạn bắt đầu trước 12 tuổi.
- Chu kỳ kinh nguyệt không dừng lại sau khi bạn 55 tuổi.
- Xạ trị. Nếu bạn đã điều trị ung thư như ung thư hạch Hodgkin trước 40 tuổi, bạn có nguy cơ mắc ung thư vú cao hơn.
- Thuốc Diethylstilbestrol (DES - Diethylstilbestrol). Các bác sĩ đã sử dụng loại thuốc này trong khoảng thời gian từ 1940 đến 1971 để tránh sảy thai. Nhưng nếu bạn hoặc mẹ của bạn sử dụng nó, thì tỷ lệ mắc bệnh ung thư vú sẽ tăng lên.
Các yếu tố nguy cơ ung thư vú bạn có thể kiểm soát
- Hoạt động thể chất. Bạn càng di chuyển ít, cơ hội của bạn mắc bệnh càng cao.
- Cân nặng và chế độ ăn uống. Thừa cân sau khi mãn kinh làm tăng tỷ lệ mắc bệnh của bạn.
- Rượu. Uống thường xuyên, đặc biệt là nhiều hơn một ly mỗi ngày, làm tăng nguy cơ ung thư vú.
- Lịch sử sinh sản:
- Bạn có con đầu lòng sau 30 tuổi.
- Bạn không cho con bú.
- Bạn có thai không đủ tháng.
- Dùng hormone. Cơ hội của bạn có thể tăng lên nếu bạn:
- Sử dụng liệu pháp thay thế hormone bao gồm cả estrogen và progesterone trong thời kỳ mãn kinh trong hơn 5 năm. Và nguy cơ mắc căn bệnh này sẽ gia tăng trở lại bình thường 5 năm sau khi bạn ngừng điều trị.
- Sử dụng một số phương pháp ngừa thai bao gồm thuốc tránh thai, chích ngừa, cấy ghép, vòng tránh thai (viết tắt là IUD), miếng dán da hoặc vòng âm đạo có chứa hormone.
Tuy nhiên, không phải hầu hết phụ nữ có nguy cơ cao đều bị ung thư vú. Mặt khác, 75% phụ nữ bị ung thư vú không có yếu tố nguy cơ được biết đến.
Chẩn đoán cho ung thư vú như thế nào?

Nếu bạn cảm thấy một khối u hoặc một cái gì đó xuất hiện trên hình ảnh chụp quang tuyến vú, bác sĩ sẽ bắt đầu quá trình chẩn đoán ung thư vú.
Khi đó bác sĩ sẽ đặt câu hỏi về lịch sử y tế cá nhân và gia đình của bạn. Tiếp theo, họ sẽ thực hiện kiểm tra vú và có thể yêu cầu các xét nghiệm bao gồm:
Xét nghiệm hình ảnh:
Bác sĩ sẽ sử dụng những hình ảnh này để tạo ra hình ảnh của vú của bạn.Siêu âm (Ultrasound):
Kiểm tra này sử dụng sóng âm thanh để tạo ra một hình ảnh của vú.Chụp quang tuyến vú (Mammogram):
X-quang chi tiết này của vú giúp bác sĩ nhìn rõ hơn về các khối u và các vấn đề khác.Chụp cộng hưởng từ (MRI - Magnetic resonance imaging):
Kiểm tra này sử dụng một nam châm được liên kết với máy tính để tạo ra hình ảnh chi tiết bên trong ngực của bạn.Sinh thiết (Biopsy):
Đối với xét nghiệm này, bác sĩ sẽ loại bỏ mô hoặc chất lỏng từ vú của bạn. Sau đó họ sẽ nhìn vào nó dưới kính hiển vi để xem các tế bào ung thư có xuất hiện hay không và nếu có thì thuộc loại nào. Hiện có hai loại sinh thiết thường được sử dụng trên vú:
- Chọc hút bằng kim nhỏ (Fine Needle Aspiration - FNA): Thủ thuật này dễ dàng tiếp cận những khối u hoặc khu vực có thể chứa đầy chất lỏng.
- Sinh thiết dùng ống dò (Core Needle Biopsy): Loại này sử dụng kim lớn hơn để loại bỏ một mảnh mô.
- Sinh thiết thông qua phẫu thuật mở (Surgical (open) biopsy): Một bác sĩ phẫu thuật sẽ loại bỏ toàn bộ khối u cùng với các mô vú bình thường xung quanh.
- Sinh thiết hạch bạch huyết (Lymph node biopsy): Bác sĩ sẽ loại bỏ một phần của các hạch bạch huyết dưới cánh tay của bạn để xem ung thư đã lan rộng chưa.
- Sinh thiết dưới hướng dẫn bằng hình ảnh (Image-guided biopsy): Bác sĩ sử dụng hình ảnh, như MRI, chụp nhũ ảnh hoặc siêu âm, để hướng dẫn kim.
Ngoài ra bác sĩ có thể kiểm tra mẫu sinh thiết của bạn cho:
Đặc điểm khối u.
Điều này giúp kiểm tra xem khối u đang ở dạng nào xâm lấn hoặc tại chỗ, ống dẫn hoặc thùy, và nó đã lan đến các hạch bạch huyết của bạn hay chưa? Bác sĩ cũng đo lề hoặc cạnh của khối u và khoảng cách của chúng với mép mô sinh thiết, được gọi là chiều rộng lề.Các thụ thể estrogen (ER) và thụ thể progesterone (PR).
Các yếu tố này giúp cho bác sĩ biết nếu hormone estrogen hoặc progesterone làm cho ung thư của bạn phát triển. Điều này ảnh hưởng đến khả năng ung thư của bạn sẽ quay trở lại và loại điều trị nào có khả năng ngăn chặn điều đó nhất.HER2.
Xét nghiệm này nhằm tìm kiếm gen thụ thể yếu tố phát triển biểu mô người 2 (HER2 - gene human epidermal growth factor receptor 2). Nó có thể giúp ung thư phát triển nhanh hơn. Nếu ung thư của bạn dương tính với HER2, liệu pháp nhắm mục tiêu có thể là một lựa chọn điều trị cho bạn.Phân loại.
Điều này giúp cho bác sĩ biết các tế bào ung thư khác nhau như thế nào so với các tế bào khỏe mạnh và liệu chúng có phát triển chậm hơn hoặc phát triển nhanh hơn hay không.Thử nghiệm Oncotype Dx.
Xét nghiệm này đánh giá 16 gen liên quan đến ung thư và 5 gen tham khảo để ước tính nguy cơ ung thư quay trở lại trong vòng 10 năm sau khi chẩn đoán.Chỉ số ung thư vú.
Xét nghiệm này có thể giúp bác sĩ quyết định bạn cần điều trị nội tiết như thế nào.- Xét nghiệm MammaPrint (một loại xét nghiệm gen). Xét nghiệm này sử dụng thông tin từ 70 gen để dự đoán nguy cơ ung thư quay trở lại.
Phương pháp PAM50.
Xét nghiệm này sử dụng thông tin từ 50 gen để dự đoán liệu ung thư sẽ lan rộng.
Bạn có thể được xét nghiệm máu bao gồm:
Công thức máu (CBC - Complete blood count).
Điều này đo số lượng các loại tế bào khác nhau, như hồng cầu và bạch cầu, trong máu của bạn. Kiểm tra này sẽ cho bác sĩ tìm thấy nếu tủy xương của bạn hoạt động như bình thường.Sinh hóa máu (Blood chemistry).
Điều này cho thấy gan và thận của bạn hoạt động tốt như thế nào.Xét nghiệm viêm gan (Hepatitis tests).
Đôi khi chúng được thực hiện để kiểm tra phơi nhiễm với viêm gan B và viêm gan C. Nếu bạn bị nhiễm viêm gan B, bạn có thể cần dùng thuốc để ức chế virus trước khi bạn hóa trị. Nếu không dùng thuốc, hóa trị có thể khiến virus phát triển và làm hỏng gan của bạn.
Các giai đoạn của ung thư vú là gì?
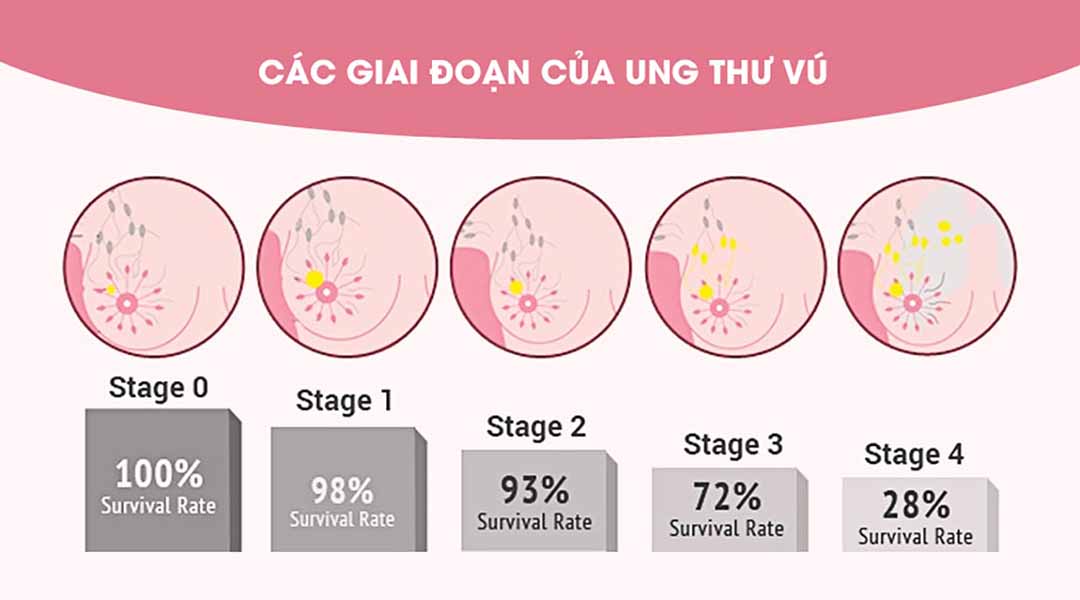
Giai đoạn đầu, giai đoạn 0 hoặc ung thư vú không xâm lấn.
Bệnh được khu trú ở vú mà không lan đến các hạch bạch huyết (bác sĩ sẽ gọi đây là ung thư biểu mô tại chỗ).Giai đoạn I ung thư vú.
Ung thư có kích thước từ 2cm trở xuống và không lan rộng ra bất cứ nơi nào.Ung thư vú giai đoạn IIA.
Khối u là:
- Nhỏ hơn 2cm và một số hạch bạch huyết đã lan vào nách.
- Lớn hơn 2cm nhưng nhỏ hơn 5cm và hạch bạch huyết chưa lan vào nách.
Ung thư vú giai đoạn IIB.
Khối u đó là:
- Lớn hơn 5cm trên và hạch bạch huyết chưa lan vào nách, kiểm tra dương tính với ung thư.
- Lớn hơn 2cm nhưng nhỏ hơn 5cm và một số khối u đã lan hạch bạch huyết.
Ung thư vú giai đoạn IIIA hoặc ung thư vú tiến triển cục bộ:
- Một khối u lớn hơn 5cm đã lan đến các hạch bạch huyết dưới cánh tay hoặc gần xương ức.
- Khối u có kích thước bất kỳ với các hạch bạch huyết dính vào nhau hoặc mô xung quanh.
Ung thư vú giai đoạn IIIB.
Một khối u có kích thước bất kỳ đã lan đến da hoặc thành ngực.Ung thư vú giai đoạn IIIC.
Một khối u có kích thước bất kỳ đã lan rộng hơn và liên quan đến nhiều hạch bạch huyết hơn.Ung thư vú giai đoạn IV (di căn).
Một khối u, bất kể kích thước, đã di căn đến những khu vực xa vú, chẳng hạn như xương, phổi, gan, não hoặc các hạch bạch huyết xa.
Điều trị ung thư vú là gì?
Nếu các xét nghiệm phát hiện ung thư vú, bạn và bác sĩ sẽ xây dựng kế hoạch điều trị để loại bỏ ung thư, giảm tỷ lệ tái phát ung thư, cũng như giảm khả năng khối u di chuyển ra bên ngoài vú của bạn. Điều trị thường bắt đầu sau khi chẩn đoán vài tuần.
Cho đến nay loại điều trị được đề nghị sẽ phụ thuộc vào kích thước và vị trí của khối u trong vú, trong đó kết quả xét nghiệm tại phòng thí nghiệm được thực hiện trên các tế bào ung thư và giai đoạn hoặc mức độ của bệnh. Vì vậy bác sĩ thường xem xét tuổi và sức khỏe chung cũng như cảm nhận của bạn về các lựa chọn điều trị.
Phương pháp điều trị ung thư vú có thể bao gồm:
Tại chỗ:
Loại bỏ, tiêu diệt hoặc kiểm soát các tế bào ung thư trong một khu vực cụ thể, chẳng hạn như vú. Bao gồm các:
Phẫu thuật

- Phẫu thuật bảo tồn vú. Bác sĩ phẫu thuật chỉ loại bỏ một phần của vú (bị ung thư), cùng với một số mô bình thường xung quanh. Hiện tại kích thước vú được loại bỏ phụ thuộc vào vị trí của khối u và những thứ khác. Nhưng bạn cũng có thể nghe thấy nó được gọi là:
- Cắt bỏ khối u (Lumpectomy).
- Cắt bỏ một phần (Quadrantectomy).
- Phẫu thuật cắt bỏ một phần vú (Partial mastectomy).
- Phẫu thuật cắt bỏ toàn bộ vú (Segmental mastectomy)
- Phẫu thuật cắt tuyến vú (Mastectomy). Một bác sĩ phẫu thuật sẽ loại bỏ toàn bộ vú, cùng với tất cả các mô vú và đôi khi các mô khác gần đó. Sau đây một số loại thủ thuật:
- Phẫu thuật cắt tuyến vú đơn giản hoặc toàn bộ: Bác sĩ phẫu thuật sẽ cắt bỏ toàn bộ vú của bạn, nhưng không phải các hạch bạch huyết dưới cánh tay của bạn trừ khi chúng nằm trong mô vú.
- Phẫu thuật cắt bỏ vú triệt căn biến đổi : Bác sĩ phẫu thuật sẽ loại bỏ toàn bộ vú của bạn cùng với các hạch bạch huyết dưới cánh tay của bạn.
- Phẫu thuật cắt bỏ triệt để: Bác sĩ phẫu thuật sẽ loại bỏ toàn bộ vú, các hạch bạch huyết dưới cánh tay và lên đến xương đòn, cũng như các cơ thành ngực dưới vú của bạn.
- Phẫu thuật cắt bỏ một phần: Bác sĩ phẫu thuật sẽ loại bỏ mô vú bị ung thư và một số mô gần đó, thường là nhiều hơn so với cắt bỏ khối u.
- Phẫu thuật cắt bỏ vú bảo toàn núm vú: Bác sĩ phẫu thuật sẽ loại bỏ tất cả các mô vú mà chỉ để lại núm vú của bạn.
Xạ trị:
Cho dù bạn có được nó và loại nào đi chăng nữa, thì bác sĩ vẫn phụ thuộc vào loại phẫu thuật bạn đã có, nếu ung thư của bạn đã lan đến các hạch bạch huyết hoặc một nơi nào khác trong cơ thể, kích thước của khối u và đôi khi là tuổi của bạn. Do đó bạn có thể được điều trị chúng riêng lẻ hoặc kết hợp:
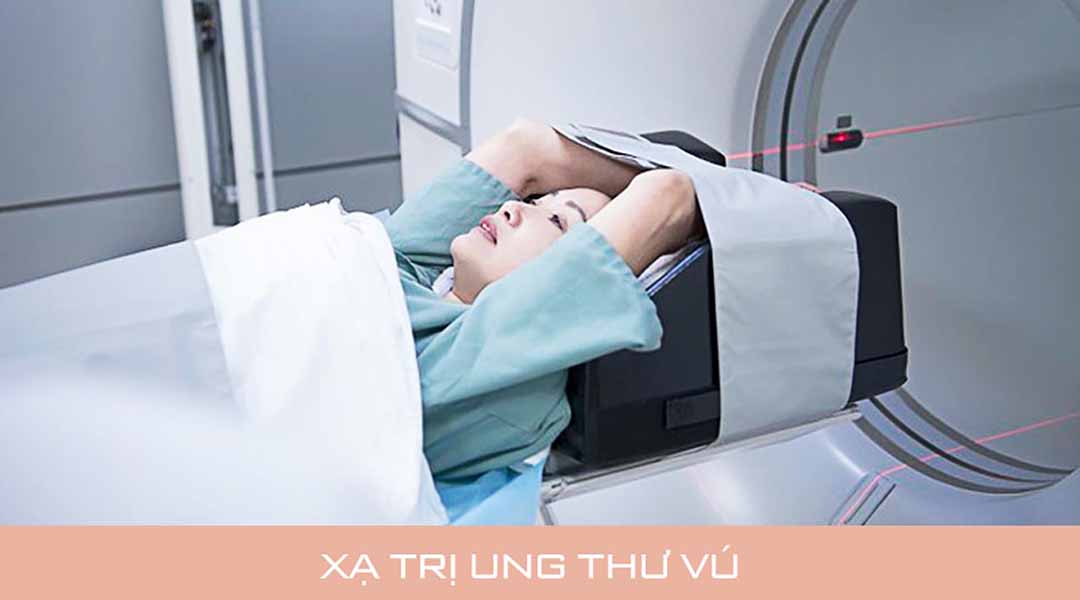
Xạ trị bên ngoài
: Loại này đến từ một thiết bị bên ngoài cơ thể. Bạn thường nhận được chúng 5 ngày một tuần trong 5 đến 6 tuần. Sau đây là một số loại bức xạ chùm ngoài bao gồm:
- Liệu pháp xạ trị giảm hấp thụ: Bạn nhận được liều lớn hơn bằng cách sử dụng ít phương pháp điều trị hơn, thường chỉ trong 3 tuần.
- Liệu pháp xạ trị trong phẫu thuật (IORT - Intraoperative radiation therapy): Trong phương pháp này, bạn nhận được một lượng lớn phóng xạ trong phòng phẫu thuật ngay sau khi phẫu thuật bảo tồn vú (trước khi vết mổ được đóng lại).
- Liệu pháp xạ trị không gian 3 chiều (3D - CRT : Three-dimensional conformal radiation therapy): Bạn nhận được bức xạ từ các máy đặc biệt có thể nhắm mục tiêu tốt hơn vào khu vực có khối u. Bạn sẽ được điều trị hai lần một ngày trong 5 ngày.
Xạ trị bên trong:
Trong loại này, bác sĩ đặt một nguồn phóng xạ bên trong cơ thể bạn trong một thời gian ngắn.
- Liệu pháp chiếu xạ áp sát gắn phóng xạ: Bác sĩ sẽ chèn một số ống nhỏ, rỗng gọi là ống thông vào xung quanh khu vực bị ung thư vú. Chúng sẽ ở tại chỗ trong vài ngày. Sau đó bác sĩ đặt các viên phóng xạ vào chúng trong thời gian ngắn mỗi ngày.
- Bức xạ được đặt bên trong một khoang cơ thể: Đây là loại xạ trị phổ biến nhất cho phụ nữ bị ung thư vú. Bác sĩ sử dụng một ống thông nhỏ để đặt một thiết bị bên trong vú của bạn. Sau khi vào, thiết bị được mở rộng và giữ nguyên vị trí trong quá trình điều trị. Đầu kia sẽ nhô ra khỏi vú. Sau đó bác sĩ sử dụng ống để đưa các nguồn bức xạ (thường là dạng viên) vào thiết bị. Thông thường bạn nhận được điều trị này hai lần một ngày trong 5 ngày như một bệnh nhân ngoại trú. Và sau lần điều trị cuối cùng, bác sĩ đã thu gọn và tháo thiết bị.
Toàn thân:
Điều trị này giúp tiêu diệt hoặc kiểm soát các tế bào ung thư trên khắp cơ thể bạn. Những phương pháp điều trị bao gồm:
- Hóa trị. Bạn có thể dùng các loại thuốc này dưới dạng thuốc hoặc tiêm vào tĩnh mạch. Đây có thể là điều trị chính nếu bạn bị ung thư vú tiến triển. Hoặc bạn có thể điều trị nó trước khi phẫu thuật (hóa trị tân dược) hoặc sau phẫu thuật (hóa trị liệu bổ trợ).
- Liệu pháp hormon: Một số bệnh ung thư phát triển để đáp ứng với một số hormone. Những loại thuốc này ngăn chặn các hormone gắn vào các tế bào ung thư, ngăn chặn sự phát triển của chúng.
- Tamoxifen (Nolvadex, Soltamox, Tamoxen).
- Fulvestrant (Faslodex).
- Thuốc ức chế Aromatase:
- Anastrozole (Arimidex).
- Exemestane (Aromasin).
- Letrozole (Femara).
- Thuốc nhắm mục tiêu: Những loại thuốc này ngăn chặn những thay đổi làm cho các tế bào phát triển ngoài tầm kiểm soát.
- Abemaciclib (Verzenio).
- Everolimus (Afinitor).
- Lapatinib (Tykerb).
- Neratinib (Nerlynx).
- Olaparib (Lynparza).
- Palbociclib (Ibrance).
- Pertuzumab (Perjeta).
- Ribociclib (Kisquali).
- Talazoparib (Talzenna).
- Trastuzumab (Herceptin).
- Trastuzumab emtansine (Kadcyla).
Tôi có thể ngăn ngừa ung thư vú?

Câu trả lời chắc chắn là có. Sau đây là những lời khuyên có thể giúp ngăn ngừa ung thư vú, bao gồm :
Kiểm soát cân nặng của bạn:
Giảm cân nếu bạn cần, sau đó giữ cân nặng khỏe mạnh. Bởi vì tăng cân khi trưởng thành làm tăng tỷ lệ mắc bệnh ung thư vú sau khi mãn kinh.Duy trì hoạt động thể dục:
Giảm nguy cơ của bạn. Đặt mục tiêu cho 150 phút hoạt động vừa phải hoặc 75 phút mỗi tuần (hoặc hỗn hợp). Thực hiện hoạt động liên tục trong tuần.Hạn chế hoặc bỏ qua rượu:
Phụ nữ nên uống không quá 1 ly rượu mỗi ngày tương đương 355ml bia, 147ml rượu vang hoặc 44ml rượu mạnh.Cho con bú:
Càng lâu càng tốt để giảm nguy cơ.Hạn chế điều trị nội tiết tố sau mãn kinh.
Vì vậy hãy hỏi bác sĩ về các lựa chọn không có nội tiết tố để điều trị các triệu chứng của bạn.Được sàng lọc:
Các khuyến nghị thay đổi theo độ tuổi và rủi ro và các yếu tố khác. Sau đây là một số điều cần lưu ý:
Do Cơ Quan Dịch Vụ Dự Phòng Hoa Kỳ (U.S. Preventive Services Task Force) khuyến nghị, bao gồm:
- 40 - 49 tuổi: Chụp quang tuyến vú mỗi 2 năm nếu bạn và bác sĩ nghĩ rằng, bạn cần nó.
- 50 - 74 tuổi: Chụp quang tuyến vú mỗi 2 năm.
- Trên 75 tuổi: Hỏi bác sĩ của bạn nếu bạn nên tiếp tục chụp nhũ ảnh.
Hiệp hội Ung thư Hoa Kỳ thì khuyến nghị:
- 40 - 44 tuổi: Chụp quang tuyến vú hàng năm nếu bạn và bác sĩ nghĩ rằng, bạn cần nó.
- 45 - 54 tuổi: Chụp quang tuyến vú hàng năm.
- 55 - 74 tuổi: Chụp quang tuyến vú mỗi 1-2 năm.
- Trên 75 tuổi: Chụp quang tuyến vú mỗi năm miễn là bạn có sức khỏe tốt và dự kiến sẽ sống từ 10 năm trở lên.