Các bệnh khác gây đau lưng ngoài cột sống
i. ĐAU LƯNG CĂN NGUYÊN NGOÀI CỘT SỐNG
A. HỘI CHỨNG THẮT LƯNG - CHẬU
Đây là hội chứng đau gần giống hội chứng đau thắt lưng - hông. nhưng có nguồn gốc do viêm cốt mạc - dây chằng thắt lưng - chậu. Dựa trên công trình nghiên cứu hơn 163 bệnh án, lần đầu tiên vào năm 1979 G, G. Hirsehberg cùng với L. Proetscher, F. Naiem đã đề xuất hội chứng thắt lưng - chậu. Do nhiều tác giả nghiên cứu quan tâm nên hội chứng này có những tên khác nhau như: hội chứng đau dây thần kinh hông giả, đau chậu - đùi - cẳng chân - giả dây thần kinh hông to.

1. Lâm sàng
1.1. Hỏi bệnh
Vì vùng này là khu vực tập trung, khu trú của nhiều bệnh khác nhau, dễ nhầm lẫn trong chẩn đoán nên cần hỏi tỉ mỉ và cẩn thận. Thật quan trọng là để bệnh nhân chỉ vị trí đau chính xác. Đặc trưng cho hội chứng này là đau ở phần thấp và thường là một bên của cột sống thắt lưng, lan xuống phần ngoài đùi, đôi khi lan xuống cả cẳng chân và vùng bẹn. Chú ý những yếu tố thuận lợi phát sinh bệnh này là vẹo cột sống, quá ưỡn thắt lưng, đi khập khiễng, hai chỉ dưới không cân bằng, các di chứng của tai nạn, làm việc quá sức, mang thai, hoặc quá trình thoái hoá đĩa đệm cột sống của người phụ nữ trên 50 tuổi, hoàn cảnh nghề nghiệp, đời sống liên quan...
1.2. Khám bệnh
Sờ nắn vào 1/3 sau của mào chậu là có thể tái hiện được đau và từ đó phát hiện sự tôn tại của viêm cốt mạc - dây chằng thắt lưng - chậu. Dùng ngón tay trỏ và ngón tay giữa quặp móc tỳ mạnh vào vùng vồng lên của cốt mạc dây chằng thắt lưng - chậu. Nếu gây được đau thì đó là triệu chứng đặc trưng của hội chứng thắt lưng - chậu.
Muốn phát hiện được triệu chứng này phải khám ở ba tư thế: nằm sấp gù lưng, nằm ngửa co gối dạng chân và nằm nghiêng, để tạo tình trạng mềm giãn cơ dây chằng sau tới mức tối đa.
Sờ nắn kết hợp với khám đoạn vận động chậu hông - cột sống chuyển động theo tư thế đứng, quan sát từ phía lưng, động tác gập thân sẽ kéo theo sự căng giãn dây chằng thắt lưng chậu. Từ tư thế này xoay và nghiêng bên kết hợp với gấp nhằm tác động vào dây chằng thắt lưng - chậu một lực kéo mạnh gây đau ở phía bên có viêm cốt mạc - dây chằng thắt lưng - chậu. Sau đó phát hiện vùng đau ở phía ngoài chi dưới.
Ấn trên đường đi của cân đùi và cơ cảng chân trước, có thể tái hiện đau trồi lên một cách tự nhiên. Định khu đau này là ở ngoài khớp, không liên quan đến giải da cảm giác chính xác nào mà là đau chậu hông - đùi - cẳng chân có điểm xuất phát đau bao giờ cũng từ mào chậu. Tới đây hội chứng thắt lưng - chậu được coi như là thể hoàn chỉnh của bệnh. Có trường hợp lan tràn đau chỉ tới vùng mặt ngoài đùi, nhưng hiếm thấy chỉ đau đơn độc vùng cơ cẳng chân.
Tất nhiên muốn xác định rõ bảng lâm sàng này thì cần chẩn đoán loại trừ những bệnh tương tự lân cận dễ nhầm với hội chứng thắt lưng - chậu.
- X quang có thể thấy những hình ảnh tổn thương khi chụp vùng thắt lưng - chậu:
+ Vôi hoá ở chỗ bám cốt mạc (gai xương) rất hay gặp (92%) nhưng có khi vôi hoá ở chính dây chằng thắt lưng - chậu.
+ Đậm đặc bờ diềm mào chậu.
+ Hình "gai cây hồng" do cốt mạc bị kéo.
+ Hình "mỏ chim" của vôi hoá dây chằng thắt lưng - chậu và cùng kết hợp với đậm đặc bờ điểm mào chậu.
Những thể bệnh: trên thực tế lâm sàng, có một số thể không có đầy đủ những triệu chứng của viêm cốt mạc - dây chằng thắt lưng - chậu như:
- Thể chậu - đùi: chỉ xâm phạm đến cân đùi.
- Thể chậu - đùi - cẳng chân: có sự tham gia của cơ cẳng chân trước.
- Thể đau bẹn: đau thất thường không thành một dạng nhất định và không có dấu hiệu khám xét khách quan thuần nhất.
2. Điều trị
- Điều trị cấp cứu đối với những thể cấp chuyển thành thể tăng cảm đau, giả liệt: cho điều trị triệu chứng như nằm nghỉ hoàn toàn, phong bế vùng viêm cốt mạc - dây chằng thắt lưng - chậu phối hợp với gây tê cục bộ dịch treo corticoid. Hirschberg đã dùng dung dịch dextrose 20% đạt kết quả tốt.
Phong bế phải đạt được yêu cầu là đưa thuốc tới những sợi dây chằng cốt mạc, ngoài ra cho kết hợp thêm các thuốc chống viêm không steroid và các thuốc giãn cơ.
- Điều trị căn nguyên: giai đoạn cấp chỉ qua mấy ngày là hết, do vậy cần cho điều trị sát với nguyên nhân của hội chứng. Dù nguyên nhân nào, khi bệnh chuyển sang thể bán cấp, ít nhiều mạn tính và tái phát thì đều có thể dùng thuốc giảm đau và nằm nghỉ bệnh cũng tạm lui.
Đối với những ca tăng cảm đau tái phát dai dẳng mà điều trị nội khoa kém tác dụng thì phải chỉ định phẫu thuật cắt dây chằng thắt lưng - chậu. P.Broudeur đã mổ thành công 2 trường hợp và không cần điều trị gì khác mà bệnh nhân đã hoạt động trở lại bình thường sau 4 năm.
3. Kết luận
Qua nhiều kết quả nghiên cứu, phân tích trên lâm sàng, xét nghiệm và X quang cũng như phẫu thuật, nhiều tác giả đã đưa ra giả thuyết nguyên nhân bệnh sinh của hội chứng thắt - lưng chậu là do vai trò của rối loạn tư thế và lực kéo phát sinh từ dây chằng thắt lưng - chậu và viêm dây chằng là nguồn gốc của những kiểu đau lan. Sau đó với yếu tố thời gian đã biến viêm cốt mạc dây chằng thắt lưng - chậu thành trạng thái xơ hoá ngấm vôi, chính đó là một bằng chứng giải phẫu bệnh lý của viêm dây chằng.
B. HỘI CHỨNG CỨNG ĐỜ CỘT SỐNG
Hội chứng cứng đờ cột sống đã được Dubowitz năm 1970 mô tả đầu tiên với những đặc điểm của một bệnh cơ không do viêm mà triệu chứng chủ đạo nổi bật là cửng đỡ cột sống. Từ đó đến nay đã có 8 trường hợp được thông báo.
1. Lâm sàng
Các rối loạn thường phát hiện từ thời thơ ấu, từ những năm đầu tiên của tuổi đời. Bệnh tiến triển từ từ, không có đau đớn và rối loạn toàn thân. Chỉ có hai biểu hiện bất thường là mất khả năng gấp cổ và chạy khó khăn, sau đó dẫn tới không chạy được, không có triệu chứng gì kèm theo và không có viêm khớp.
- Khi khám cột sống sẽ thấy có thể:
+ Vẹo lệch cột sống.
+ Hạn chế vận động cột sống: triệu chứng nổi bật quyết định chẩn đoán là mất vận động gập cột sống rất nặng, thường gặp ở cả ba đoạn cột sống linh động.
Động tác xoay và nghiêng sang bên của cột sống cổ cũng bị hạn chế ở mức độ nặng như thế. Tùy giai đoạn có thể bệnh nhân còn làm được một số động tác gập nhưng ở mức độ hạn chế.
- Tại khu vực khác thấy đặc biệt là hạn chế vận động duỗi của khớp khuỷu. Hiếm gặp còn thấy hạn chế các động tác duỗi khớp háng, gối; xoay người của vai và khuỷu tay.
- Khám các cơ tỉ mỉ chúng tôi nhận thấy những rối loạn vận động ở cột sống và các chi kể trên đều do một nguyên nhân chính là sự co kéo cơ. Teo cơ xuất hiện ở mức độ vừa. Suy yếu vận động nổi bật nhất là vùng đai lưng và cổ, không có hiện tượng giật bó cơ, không có chuột rút và không tăng trương lực cơ. cũng như không có hình ảnh vôi hóa phần mềm trên phim X quang.
Cần có khám xét về tim, bởi vì theo J. M. Mussini và A Prost đã gặp hai trường hợp cứng đờ cột sống có phân ly nhĩ - thất và tim đập nhanh, không có rối loạn gì về thần kinh và tâm thần. Bệnh tiến triển chậm và kéo dài hàng năm.
2. Các xét nghiệm
Xét nghiệm máu: không có biểu hiện của tình trạng viêm; đặc biệt thấy creatin phosphokinase tăng mạnh và tương đối thường xuyên, phần lớn các trường hợp từ 102 - 285 mu/ml.
Không có biến đổi gì về tốc độ dẫn truyền thần kinh.
Ghi điện cơ phát hiện thấy những dạng sóng do cơ: mất đơn vị vận động, điện thế hoạt động đa pha với thời khoảng ngắn và biên độ thấp. Cá biệt có khi gặp điện thế hoạt động với biên độ lớn.
Sinh thiết cơ thường cho kết quả các biểu hiện tổn thương như kiểu bệnh cơ, có những biến đổi về cỡ (kích thước) của sợi cơ, thường gặp nhân tập trung về trung tâm, có hiện tượng hoại tử và về nguyên tắc không có thâm nhiễm viêm, có hiện tượng xơ hoá rõ.
Xét nghiệm men mô cơ: có thể phát hiện thấy sự trội lên nghiêng về những sợi typ 1 và teo sợi typ 1.
Chụp X quang cột sống và xương các chi đều có hình ảnh bình thường chứng tỏ cứng đờ cột sống không phải xuất phát từ xương.
3. Nguyên nhân bệnh sinh
Cho tới nay đã có nhiều ý kiến tương đối thống nhất cho rằng: cứng đờ cột sống trong hội chứng này là do co kéo cơ, do nguồn gốc trung ương... tổn thương "có chọn lọc" chính là ở những khối cơ duỗi của thân đã đưa đến hậu quả làm mất vận động gấp cột sống. Bảng lâm sàng biểu hiện rõ nét là những loạn dưỡng cơ của một bệnh cơ không do viêm mà có thể là do di truyền bẩm sinh. Theo Rotthauwe thì ở một gia đình đã gặp nhiều người mắc bệnh này và tỷ lệ nam nhiều hơn nữ.
4. Điều trị
Theo phương hướng của bệnh cơ bẩm sinh, có tác giả đã điều trị thử bằng corticoid liệu pháp với liều mạnh nhưng chưa thấy kết quả gì đáng kê.
C. HỘI CHỨNG CƠ THÁP
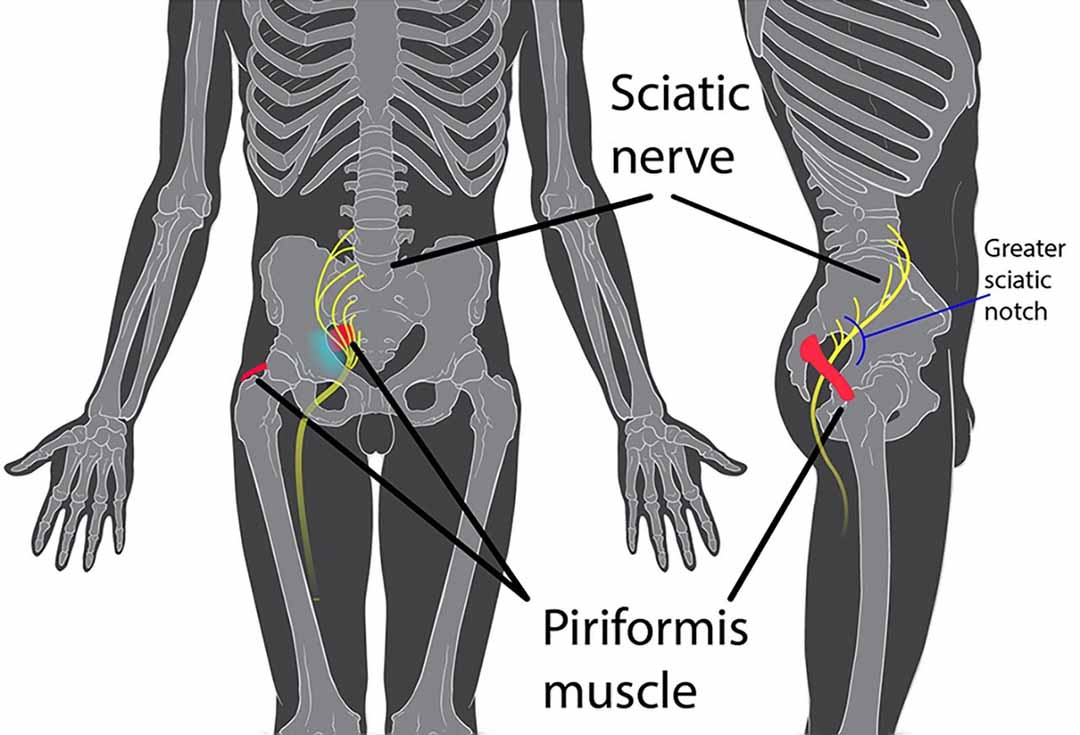
Cơ tháp có tác dụng xoay đùi ra ngoài, dây thần kinh hông to đi qua phía dưới cơ này. Hội chứng cơ tháp thể hiện khi cơ tháp bị viêm hoặc tổn thương do các nguyên nhân khác.
Biểu hiện lâm sàng: đau ở khu vực cơ tháp, ấn đau dọc theo khối cơ (từ mấu chuyển lớn đến điểm giữa đường nối từ bờ trên của khớp cùng - chậu đến xương cụt). Đau gây co cứng cơ tháp làm cho đùi bệnh nhân ở tư thế xoay ngoài, sức cơ khi làm động tác này bị suy yếu.
Viêm cơ tháp có thể dẫn đến viêm dây thần kinh hông to ở khu vực kế cận, vì vậy xuất hiện triệu chứng đau dây thần kinh hông to, có các điểm đau dọc dây thần kinh, dấu hiệu Lasègue (+). Không có hội chứng đau cột sống thắt lưng và hội chứng đau các rễ thần kinh thắt lưng - cùng.
X quang không thấy biểu hiện bệnh lý của khớp háng và đốt sống thắt lưng - xương cùng.
Điều trị: giảm đau, chống viêm, có thể dùng thuốc uống, phong bế tại chỗ và điều tra lý liệu.
D. HỘI CHỨNG ĐAU LƯNG KIỂU MAIGNE
Trước đây người ta cho rằng hội chứng đau tế bào - gân cơ vùng lưng đều do nguồn gốc từ vùng cột sống thắt lưng - cùng.
Nhưng từ 1972, R.Maigne đã nghiên cứu trên 100 trường hợp đau thắt lưng (ĐTL) và nhận thấy phần lớn trường hợp đều xuất phát từ đoạn cột sống chuyển tiếp ngực - thắt lưng. với tỷ lệ sau:
Thể đau lưng - thắt lưng 58%
Thể đau lưng - cùng 25%
Thể đau lưng hỗn hợp 17%
Maigne cho rằng thể lưng - thắt lưng có các triệu chứng đau xuất phát từ vùng cột sống chuyển tiếp, bởi những nhánh sau của dây thần kinh tủy sống Th11, Th12, L1, có điểm đau trên mào chậu, đau tế bào (cellulalgie) ở vùng mông và điểm đau ở những khớp vùng đoạn cột sống chuyển tiếp ngực - thắt lưng. Đó là những biểu hiện lâm sàng đặc trưng cho chẩn đoán.
Về điều trị, phương pháp phong bế có thể làm mất đi tạm thời những triệu chứng đau lưng. R.Maigne (1978) đã dùng phẫu thuật cắt lọc bao khớp sau của đoạn cột sống, trên cơ sở cho rằng những nhánh sau của dây thần kinh tủy sống đã bị kết bám vào bao khớp này và phẫu thuật sẽ làm tăng tác dụng lâu đài của phong bế. Với những kết quả đã thông báo, người ta hy vọng rằng phương pháp này có thể giảm đau đớn trong những loại đau lưng nguyên nhân không xác định hay do di chứng của một phẫu thuật ở phần thấp của đoạn cột sống thắt lưng.
E. HỘI CHỨNG ĐAU CÙNG CỤT
Đau xuất phát từ xương cụt xuyên lên xương cùng, có khi đau lan sang bên mông và xuống hai chỉ dưới. Khi ngồi ngả người ra phía sau thì đau tại chỗ sẽ đội lên. Có trường hợp đau xương cụt lan sâu vào hậu môn, trực tràng, đau liên tục hoặc đau khi mót đại tiện.
Bệnh thường xảy ra do chấn thương vùng xương cụt, do đẻ nhiều lần và đẻ khó. Cơ chế bệnh sinh có thể do co cứng cơ nâng hậu môn, kích thích các rễ thần kinh cùng, cụt.
Điều trị: dùng thuốc giảm đau, chống viêm, an thần. Có thể phong bế qua hốc xương cùng.
- Các biện pháp nội khoa:
+ Phong bế vào các mô cạnh xương cụt bằng các thuốc tê, corticoid hay cả hai loại trộn lẫn như: 1m] xylocain 2% và 1ml solu-Decadron, mỗi tuần 2 lần, mỗi đợt 5 lần phong bế.
+ Phong bế ngoài màng cứng bằng corticoid: như trong điều trị đau lưng do đĩa đệm.
+ Xoa bóp trong hậu môn các cơ cạnh xương cụt: 2 đến 3 lần xoa bóp trong 2 đến 3 ngày, nếu cần 2 đến 3 ngày sau xoa bóp tiếp, thường mang lại hiệu quả tốt.
- Tâm lý liệu pháp và nếu cần cho các thuốc chống lo âu.
- Can thiệp phẫu thuật khi các biện pháp điều trị trên vô hiệu.
Có thể tiến hành:
+ Phẫu thuật cắt bỏ xương cụt hoặc
+ Cắt bỏ dây thần kinh và các rễ thần kinh cùng thứ năm.
Đây cũng là cách xử trí bất đắc đi, không phải đã hoàn toàn có thể làm cho người bệnh hết đau vì bệnh nhãn thường ở loại hình dễ mắc rối loạn thần kinh chức năng. Do đó hiệu quả điều trị thường bị hạn chế.
F. ĐAU THẮT LƯNG PHỤ KHOA

Đau thắt lưng ở phụ nữ có bệnh phụ khoa và ở phụ nữ có thai có tính chất thứ phát. Đau thắt lưng do thai nghén là do sự căng giãn khung chậu và lỏng lẻo đĩa đệm. Khi thai ở tháng thứ 7,8,9 do thân người phải mang tải một khối lượng lớn ở phía trước làm cho cột sống thắt lưng ưỡn quá mức về phía trước, ngả khung chậu ra sau, làm thay đổi tình trạng tĩnh của cột sống thắt lưng gây nên đau thắt lưng.
Những nguyên nhân gây đau thắt lưng do tăng thể tích trong khung chậu có thể gặp là: u nang buồng trứng, u xơ tử cung hoặc u ác tính.
Đặc điểm lâm sàng: đau lan toả ở cột sống và cạnh sống thắt lưng, bệnh nhân không thể chỉ điểm đau khu trú mà chỉ xác định được khu vực đau rộng bằng cả bàn tay.
Bệnh lạc màng trong trong tử cung (endométriose) và những trường hợp thay đổi vị trí của tử cung cũng có thế gây đau thắt lưng, đau thường xuất hiện theo chu kỳ kinh nguyệt.
Sa tử cung và sa thành âm đạo cũng có thể gây đau thắt lưng, đau tăng khi vận động đi lại, hết đau khi nằm nghỉ.
Điều trị và dự phòng: khi có thai ở những tháng cuối, để đỡ đau chủ yếu là nằm nghỉ ngơi, hạn chế đi lại, vận động nhiều, không nên dùng thuốc chống viêm và giảm đau. Sau khi đẻ cần tránh vận động, mang, xách nặng sớm.
Khi có bệnh phụ khoa cần điều trị sớm.
G. ĐAU THẮT LƯNG DO CÁC BỆNH TIẾT NIỆU

Các bệnh đường tiết niệu như: viêm, sỏi, u, v.v... ngoài triệu chứng cơn đau quặn thận và có các đặc điểm đau ở khu vực đường tiết niệu, còn có thể gây đau thắt lưng, biểu hiện có các triệu chứng: ấn đau ở cạnh đốt sống thắt lưng, đau ở vùng xương cùng, ít khi có triệu chứng tổn thương các rễ thần kinh.
H. ĐAU VÙNG CỘT SỐNG THẮT LƯNG DO ĐAU KHU VỰC HẬU MÔN - SINH DỤC VÀ ĐÁY CHẬU
Có những trường hợp đau cột sống thắt lưng là do đau lan xiên từ khu vực hậu môn - sinh dục và dây chậu mạn tính. Nhiều khi lại kết hợp đau lan xiên tới vùng bụng - chậu và chi dưới, với tỷ lệ:
- Đau vùng cột sống thắt lưng: 35%.
- Đau vùng bụng - chậu: 41%.
- Đau chi dưới: 53%.
Đặc điểm lâm sàng: bệnh nhân có cảm giác đau các cơ ở sàn đáy chậu, mang tính chất đau căng cơ.
Đau vùng hậu môn và sinh dục có liên quan đến tuyến tiền liệt và viêm âm vật kết hợp với căn nguyên tâm lý.
Đây là kết quả nghiên cứu của C.Henny, F.Guenther,... F.Regu (Lausanne).
I. VIÊM ĐÁM RỐI THẦN KINH THẮT LƯNG - CÙNG VÀ ĐÁM RỐI THẸN
Thierry Kuntzer và Christopher Naegili (Thụy Sĩ) đã gặp 62 trường hợp đã làm đầy đủ các xét nghiệm và khám xét hỗ trợ (CT - Scan, điện cơ. v.v...) và đã chẩn đoán xác định được 62 trường hợp:
- Các đám rối thần kinh giữa đốt sống thắt lưng 2 (L2) và hố chậu nhỏ có những cấu trúc bất thường (ổ máu tụ, áp xe, phồng động mạch. u mạch viêm thành mạch, biểu hiện của hội chứng sau phóng xạ quang hóa (postactinique...).
Kết quả nghiên cứu trên giúp cho chẩn đoán nguyên nhân của hội chứng đau lưng (đau thắt lưng - cùng) gây nên viêm các đám rối thần kinh tại vùng tương ứng.
J. NHỮNG U SAU PHÚC MẠC VÀ CHẬU HÔNG
Có thể gây đau thắt lưng do sự phát triển của các u chèn ép vào các rễ thần kinh thắt lưng, các triệu chứng tăng lên từ từ theo sự phát triển của khối u. Những u ác tính thường gây di căn vào xương cùng và cột sống thắt lưng, khi đó sẽ gây đau dữ dội, những triệu chứng bệnh lý cột sống và rễ thần kinh nặng nề.
Để chẩn đoán xác định cần khám kỹ các cơ quan trong hố chậu, tiến hành các khám xét lâm sàng chuyên khoa.
Khi phát hiện có khối u, cần điều trị phẫu thuật để giải quyết nguyên nhân.
K. ĐAU LƯNG DO RỐI LOẠN TUẦN HOÀN TỦY SỐNG
1. Sự phân bố mạch máu của tủy sống
Sự phân bố động mạch nuôi dưỡng tủy sống thông qua các động mạch rễ: ở vùng cổ, những động mạch rễ tách ra từ đoạn cổ của động mạch đốt sống; ở vùng chuyển tiếp cổ - ngực, phần lớn chúng tách ra từ thân động mạch sườn cổ; ở vùng ngực và thắt lưng, chúng tách ra từ động mạch chủ; ở vùng cùng, những động mạch rễ lại đi từ các mạch của các động mạch chậu.
Vì các động mạch rễ. kể cả đằng trước và đằng sau đều đi đôi với rễ tuỷ sống nên có động mạch rẽ trước và động mạch rễ sau.
Số lượng của các động mạch rễ trước ở người lớn biến động từ 5 đến 10 mà trong đó kể cả đường tách đi vào tủy cũng luôn luôn thay đổi. Động mạch rễ trước lớn nhất được gọi tên tác giả đầu tiên đã mô tả là Adamkiewicz, chạy kèm một trong những rễ từ Th9 - L2. Những động mạch rễ trước tiếp nối với động mạch tuỷ sống trước đơn độc.
Các động mạch rễ sau chạy tới mặt bên - sau của tủy sống và tiếp thông với động mạch tuỷ sau củng bên. Số lượng của động mạch rễ sau cũng biến động vào khoảng từ 10 đến 23.
Như vậy tuỷ sống được bảo đảm nuôi dưỡng bởi 3 hệ động mạch dọc. Hệ động mạch tủy trước nằm ở mặt trước của tủy cổ có thiết điện lớn nhất, chạy trên mặt rãnh trước của tủy sống tới tận vùng tuỷ cùng. Động mạch tủy trước này bắt nguồn từ sự hợp nhất của hai nhánh tách ra từ hai động mạch sống. Ngoài ra, tuỷ sống còn được cung cấp thêm máu bởi những động mạch rễ trước.
Phía sau của tủy sống được bảo đảm cung cấp máu bởi 2 động mạch tuỷ sau. Các động mạch tủy trước và sau nối thông với nhau bằng các động mạch vòng (Aa.circumferentes), hình thành một mạng mạch máu áp sát màng mềm tủy sống.
Việc nuôi dưỡng của phần trước và phần trung tâm của thiết điện tuỷ được bảo đảm qua hệ thống động mạch ở vùng mép trước và rãnh của tủy sống gọi là những động mạch rãnh - mép (Aa sulcocommissurales). Những động mạch này phân bố dày đặc chạy vào sâu trong rãnh trước và trong tuỷ sống mà phần lớn xuyên rẽ xen nhau sang phải hoặc sang trái. Chúng phân bố nuôi dưỡng cho những sừng trước và rễ trước. Khu vực 1/3 sau (phía lưng) của thiết diện tuỷ, tức là những rễ sau và những bó, cột sau, được nuôi dưỡng bởi động mạch tuỷ sau, trong khi phần lớn của chất trắng lại được nuôi dưỡng bằng mạng lưới của những động mạch vòng.
Theo những công trình nghiên cứu mới, hướng chảy của dòng máu trong động mạch tủy trước không đồng nhất. Dòng máu chảy có thể theo hướng lên trên (phía đầu) và cả hướng xuống dưới (phía chân) nên trong tuỷ sống có nhiều đơn vị dòng chảy xuyên qua, không có ranh giới nhất định, nhiều dạng và chồng chéo lên nhau. Thường hay xảy ra trường hợp thiếu một động mạch rễ thì vùng phân bố đó được bù đầy đủ bởi 2 động mạch rễ giáp ranh. Nếu tình trạng đó không được khắc phục thì sẽ xuất hiện thiếu máu tại vùng phân bố của động mạch rễ đã bị mất. Trong hoàn cảnh xuất hiện cơn rối loạn huyết - động chung thì thường thấy biểu hiện thiếu máu trước hết ở vùng ranh giới giữa hai động mạch rễ.
Dòng chảy tĩnh mạch xuất phát của các mạch đi ra từ thiết diện tuỷ sống được dẫn theo các hệ thống tĩnh mạch nối dọc nằm ở bể mặt tuỷ sống và được nối với nhau bằng cầu mạch máu.
Những tĩnh mạch nối đọc quan trọng nhất là:
- Tĩnh mạch tuỷ giữa trước (V.spinalis mediana ant) ở mặt trước của tủy sống, giáp ranh trực tiếp với động mạch tủy trước.
- Những tĩnh mạch trước - bên và những tĩnh mạch sau - bên ở cạnh hoặc giữa các rễ trước hoặc các rễ sau, tĩnh mạch tuỷ giữa - sau ở đoạn sau của đường giữa thiết diện tuỷ.
Các chuỗi tĩnh mạch tủy trước và sau nối với các tĩnh mạch nội sọ ở vùng hành tuỷ và đổ vào xoang đá dưới (sinus pétreux inf.) và xoang hang.
Dòng máu - xuất phát đi ra từ những tĩnh mạch nối đọc này của tuỷ sống chảy qua một số lượng rất khác nhau của tĩnh mạch rễ trước và sau, mà phần lớn chúng thường đi qua màng tủy cùng với một rễ thần kinh. Các tĩnh mạch ngoài màng tủy này có các van đưa máu đổ vào đám rối tĩnh mạch đốt sống trong, đám rối này lại có sự tiếp nối với đám rối tĩnh mạch đốt sống ngoài, cũng như với hệ tĩnh mạch - xuất phát trong hộp sọ. Cuối cùng dòng máu được chảy qua các tĩnh mạch đốt sống, liên sườn, thắt lưng và đám rối cùng đổ về tĩnh mạch chủ trên và dưới.
2. Các bệnh thiếu máu tuỷ sống
2.1. Bệnh căn và bệnh sinh
Thiểu năng tuần hoàn tủy sống (TNTHTS) do hệ động mạch có thể do bệnh nguyên phát của mạch, cũng có thể do chèn ép mạch gây ra.
Trong các bệnh nguyên phát của mạch, phải tính tới hàng đầu là xơ cứng động mạch, trong đó vị trí tắc mạch có thể nằm trong hoặc nằm ngoài tủy sống.
Như vậy các nhồi máu tuỷ thường là hậu quả của xơ vữa động mạch (ĐM) chủ, các động mạch liên sườn hoặc của phình động mạch chủ.
Nhuyễn tủy do tắc khí sau chụp ĐM chủ và các phẫu thuật ĐM chủ cũng là vấn đề thường gặp trong lâm sàng.
Xơ cứng động mạch, những biến đổi viêm nhiễm (giang mai, viêm quanh ĐM. thể hạt) của các động mạch nội tuỷ cũng có thể là nguyên nhân của thiểu năng tuần hoàn tủy . Trong những trường hợp này, chụp X quang tủy có thể phát hiện được những tổn thương mạch máu, một nguyên nhân dẫn đến bệnh tủy tiến triển.
Sự chèn ép các động mạch rễ có thể thấy trong thoát vị đĩa đệm. Ngoài ra, hẹp ống sống do gai xương, gù kết hợp lệch - vẹo cột sống và các u nội tuỷ có thể gây nên các triệu chứng tủy do nguyên nhân mạch máu, do cơ chế chèn ép hoặc do gấp khúc mạch máu. Ở đây, có thể phân biệt được đoạn tủy do tổn thương mạch máu với đoạn tủy do chèn ép trực tiếp. Những biểu hiện của sự thiếu máu ở vùng ranh giới của 2 động mạch rễ là yếu tố quan trọng để giải thích sự khác biệt này.
2.2. Giải phẫu bệnh lý
Các hoại tử của tủy sống do thiếu máu có những mức độ rộng khác nhau.
Bên cạnh nhuyễn tủy hoàn toàn mặt ngang tủy sống, người ta cũng thấy cả hoại tử từng phần của nó, thường chủ yếu ở chất xám. Thường xuất hiện ở khu vực nuôi dưỡng bởi động mạch tủy trước một vùng nhuyễn tủy (myelomalacie) điển hình.
- Nhuyễn tủy thường phần lớn không dừng lại ở một mức thiết diện tuỷ, mà lan lấn tới nhiều đoạn tuỷ. Trong giai đoạn muộn, người ta còn tìm thấy ở đó những biến đổi thoái hoá các cột của tuỷ sống.
2.3. Lâm sàng của hội chứng thiếu máu tuỷ sống
Cũng giống như những cơn thiếu máu não, người ta phân biệt thiếu máu tuỷ sống tạm thời và thiếu máu vĩnh viễn.
2.3.1. Bệnh thiếu máu tuỷ sống tạm thời
Người ta phân biệt khập khễnh cách hồi tủy sống (claudicatio intermittens spinalis) với khập khiễng cách hồi đuôi ngựa (clafudicatio intermittens der cauda equina).
Trường hợp khập khiễng cách hồi tủy sống. chỉ xuất hiện sau tác động của áp lực trọng tải hội chứng liệt nhẹ 2 chân theo kiểu liệt cứng mà phần lớn có một bên chân liệt rõ hơn, đặc biệt là sau thời gian nghỉ yên tĩnh thì liệt hai chân lại biến mất.
Bệnh nhân cảm thấy rõ là sau khi cột sống chịu đựng trọng tải một cảm giác nặng chân thực sự, đôi khi kèm thêm cảm giác tê bì hoặc đau. Trong lúc này, nếu khám xét kỹ sẽ phát hiện được ở hai chân có tình trạng co cứng, phản xạ gân xương tăng (so với chi trên) và thường thường thấy cả dấu hiệu Babinski, có khi xuất hiện đái không kìm lại được (đái dầm), cảm giác sâu ở phần lớn trường hợp còn nguyên vẹn. Thông thường trong một thời gian ngắn, sẽ dẫn tới một bệnh cảnh mang tính chất thường xuyên.
Trường hợp khập khiễng cách hồi của đuôi ngựa, bảng lâm sàng được biểu hiện bằng những cảm giác sai, phụ thuộc theo trọng tải của cột sống như cảm giác tê bì, lạnh, cháy hoặc đau ở hai chân. Khám cảm giác thấy những biểu hiện tăng cảm và đau ở những đoạn tương ứng, hiếm thấy có rối loạn vận động. Phù hợp với tổn thương ở vùng neuron vận động thứ 2 là xuất hiện giảm và mất phản xạ; và không bao giờ có dấu hiệu bó tháp.
Ngược lại với các loại khập khễnh cách hồi khác của chân, ở đây mạch chân phần lớn vẫn còn sờ thấy.
2.3.2. Hội chứng thiếu máu tủy sống vĩnh viễn (nhuyễn tủy sống)
Những thương tổn tủy sống do thiếu máu vĩnh viễn được biểu hiện bằng 3 hội chứng đặc trưng:
- Hội chứng cắt ngang tủy hoàn toàn.
- Hội chứng của động mạch tủy trước.
- Hội chứng của động mạch tuỷ sau.
a) Nhuyễn tủy ngang hoàn toàn thường hay phát triển sau khập khễnh cách hồi tuỷ sống hoặc không có dấu hiệu báo trước. Nó bắt đầu phần lớn bằng đau lưng đột ngột ở đoạn tương ứng với mức của tổn thương và lan xuyên theo rễ kèm theo xuất hiện trước tiên liệt mềm hai chân (liệt nhẹ hoặc liệt hắn hai chân), hoặc nếu tổn thương ở vùng cổ cũng xuất hiện bại hoặc liệt tứ chi và mất phần xạ gân xương. Nếu muộn hơn sẽ xuất hiện liệt cứng với những dấu hiệu tháp dương tính ở dưới vùng tổn thương, trong khi các cơ được chỉ phối trực tiếp bởi các đoạn tủy nhuyễn bị teo đi và mất phần xạ. Từ khu vực bị tổn thương trở xuống có biểu hiện mắt đau và mất cảm giác hoàn toàn, đối khi ở sắt phía trên tổn thương đó lại có tăng cảm giác đau.
Trên lâm sàng, sau khi đã xác định được giới hạn của những rối loạn cảm giác và giảm sút vận động thì ở tuỷ sống những ổ hoại tử thực sự đã lan rộng tới nhiều đoạn khác và không phải ở tất cả đoạn nào vùng hoại tử cũng xâm chiếm hoàn toàn cả mặt cắt ngang của tủy. Do hậu quả của sự suy sụp phó giao cảm nên xuất hiện những rối loạn điều chỉnh bàng quang và trực tràng. Phần lớn trường hợp lúc đầu bị ứ niệu và sau đó là đái không kìm được (đái dâm), thường hay kèm cả triệu chứng cương đau dương vật (priapismu8).
Trong những trường hợp tổn thương vùng tuỷ cổ và tuỷ ngực còn xuất hiện thêm suy sụp giao cảm, biểu hiện bằng sự rối loạn điều chỉnh tư thế đứng và thiếu điều hoà thân nhiệt. Có thể có những biến chứng về tim và phổi do rối loạn thần kinh thực vật.
Ở những phần cơ thể bị mất sự chi phối thần kinh về vận động và cảm giác sẽ xuất hiện nhanh những rối loạn dinh dưỡng và cuối cùng dẫn đến loét mục.
b) Hội chứng động mạch tủy trước cũng thường xuất hiện đột ngột, tuỳ theo mức, chiều cao của tổn thương mà bệnh nhân bị đột nhiên đau và liệt hai chân hoặc liệt tứ chi. đồng thời xuất hiện những rối loạn cảm giác nóng lạnh và đau ở các đoạn tuỷ tương ứng và phía dưới đó. Trái ngược với hội chứng tủy ngang hoàn toàn là ở đây những cảm giác về xúc giác và vận động không hoặc chỉ rất ít bị rối loạn. Teo cơ chỉ thấy ở các đoạn mà có hoại tử các tế bào sừng trước.
- Liệt trong hội chứng của ĐM tuỷ trước phần lớn bắt đầu bằng kiểu liệt nhẽo. Nếu phát triển nhanh tới liệt cứng thì đó là một dấu hiệu của tiên lượng tốt.
Trong hội chứng này cũng cần lưu ý tới những triệu chứng thần kinh thực vật kèm theo.
e) Hội chứng của động mạch tuỷ sau chỉ gặp rất hãn hữu. Lâm sàng có đặc điểm là suy sụp chức năng của cột sau của tủy sống, thể hiện bằng những rối loạn xúc giác, rối loạn cảm giác sâu.
Ngoài ra cũng thường thấy cả những rối loạn chức năng nhẹ cột sau bên của tuỷ sống, tức là đường dẫn truyền bó tháp.
2.3.3. Tiên lượng và tiến triển của các bệnh thiếu máu tuỷ sống
Tiên lượng và tiến triển của bệnh này phụ thuộc vào mức độ của sự thiếu máu cục bộ, độ rộng của thiếu máu trong thiết diện ngang hoặc trong dọc chiều dài của tuỷ sống.
Nhuyễn tủy ngang hoàn toàn đương nhiên có tiên lượng xấu.
Nhuyễn tủy từng phần, ngược lại có thể phục hồi chức năng tốt nhưng thường phải trải qua một thời gian điều trị tích cực và dài ngày.
Một mối đe dọa nguy hiểm cho bệnh nhân là những biến chứng như viêm bàng quang, viêm bể thận, viêm thận ngược dòng, loét mục, co cứng khớp thứ phát.
Trong hội chứng tủy ngang vùng tủy ngực và cổ, mặc dù hội chứng liệt vẫn tồn tại và kéo dài nhưng vân có khả năng hình thành hoạt động tự động của bàng quang.
2.3.4. Chẩn đoán và chẩn đoán phân biệt của các bệnh tủy sống
Trên lâm sàng, thường hay gặp khó khăn để phân biệt một cách chắc chắn giữa nhuyễn tủy sống với chảy máu tủy sống và viêm tuỷ ngang vì đôi khi trong dịch não - tuỷ của nhuyễn tuy cũng có tăng lympho bào.
Những u tủy sống được phân biệt phản lớn bơi quá trình tiến triển bệnh kéo dài của những triệu chứng lâm sàng. Chỉ có trong trường u tủy sống cỡ lớn, người ta mới thấy xuất hiện nghẽn tắc dịch não - tuỷ và nghiệm pháp Queeckenstedt dương tính điển hình. Tất nhiên, chỉ có chụp tuỷ sống mới có khả năng phân biệt được rõ ràng những quá trình bệnh lý trên.
Hình ảnh trên phim X quang chụp tủy sống cũng còn giúp cho chân đoán phân biệt với viêm màng nhện tủy và bọc máu ngoài màng cứng tủy sống.
Quá trình phá huỷ đốt sống có thể gây nên chèn ép tủy , có thể phát hiện được bằng chụp X quang thường.
Cần đặt vấn đề chẩn đoán phân biệt với những bệnh của những bó, những cột của cấu trúc tủy sống mà ở người già thường hay gặp nhiều hơn là nhuyễn tủy .
Cũng cần phân biệt với trạng thái kém hấp thu vitamin B12, được xác định bằng Schilling - test.
Cần lưu ý tới chẩn đoán phân biệt nhuyễn tủy sống với trường hợp tắc ở chạc đôi động mạch chủ, nhưng không phải là khó khăn lắm. Đặc điểm của trạng thái bệnh này có một vài triệu chứng nổi bật là không có mạch (mạch không bắt được), triệu chứng lạnh và có đường vân ở hai chân, mà trong nhuyễn tủy sống do thiếu máu đơn độc không bao giờ có.
2.3.5. Điều trị các bệnh thiếu máu tuỷ sống
Về nguyên tắc điều trị đối với thiếu máu tuỷ sống cũng giống như trong điều trị những cơn thiếu máu não. Nếu không thì cho điều trị tiếp theo như tất cả những hội chứng tủy ngang cấp. Ở đây chỉ nêu lên những biện pháp điều trị quan trọng đầu tiên, còn không đi sâu vào chỉ tiết.
Để điều trị dự phòng các rối loạn tuần hoàn não và tuỷ sống, hiện nay đã có nhiều loại thuốc chống ngưng kết tiểu cầu mới đã được sử dụng trong lâm sàng có hiệu quả khả quan.
Đối với những rối loạn bàng quang, cần đặt ống thông bàng quang cách hồi dưới điều kiện vô khuẩn nghiêm ngặt. Nếu đặt ống thông dẫn lưu bàng quang kéo dài sẽ gây trở ngại cho sự hình thành hoạt động tự động bàng quang do thần kinh, đặc biệt trong hội chứng tủy ngang ở những đoạn tuỷ cao, còn trong tổn thương vùng nón đuôi ngựa thì không có tự động bàng quang.
Đặc biệt cần phòng chống loét mục do nằm bất động. Cần phải thay đổi tư thế nằm của bệnh nhân, nếu có những giường chuyên dụng thì càng tốt. Cần phải tiến hành cho tập vận động thụ động nếu có thể thì một phần chủ động, ngay từ ngày thứ 2. Nếu co cứng cơ mạnh thì cho thêm thuốc giãn cơ, ví dụ như baclofen.
Cuối cùng, cần phải đảm bảo cho bệnh nhân có đủ độ ẩm hoặc thải nhiệt khi cần thiết bằng cách không cho đắp chăn. Như vậy có thể tránh được trạng thái sốt do không được tỏa nhiệt đúng mức vì rối loạn điều hoà thân nhiệt thường hay xảy ra ở những bệnh nhân liệt tuỷ ngang.
3. Dị dạng mạch máu tuỷ sống
Về phân loại dị dạng mạch máu tuỷ sống, cho tới nay vẫn là vấn đề còn bàn cãi.
Có điều chắc chắn là những u - động tĩnh mạch và u hang mạch (cavernome) là những dị dạng mạch máu thường gặp nhất.
Trường hợp u động - tĩnh mạch, phần lớn có kích thước lớn vào ngoằn ngoèo nên dễ lầm với phình tĩnh mạch tủy (varicosis spinalis).
Một thể đặc biệt là nhuyễn tủy loạn sản mạch máu (myelomalacie angiodysgenesique) và còn được gọi là viêm tủy hoại tử Foix - Alajouanine (mvwelilis necrotIcans Foilx - Alajouanine). Đây là trường hợp u mạch máu ngoài tủy và trong tuỷ gây nên ứ máu và hoại tử các cột trong tủy sống.
Cuối cùng phải kể đến u nguyên bào mạch (angioblastome).
Về vị trí, các dị dạng mạch máu thường xảy ra ở vùng tuỷ ngực, cụ thể từ Th7 - Th8. Tuy nhiên cũng có thể gặp ở tất cả các đoạn tuỷ khác. Cũng có nhiều dị dạng mạch máu được hình thành ở nhiều đoạn tuỷ ở một bệnh nhân.
3.1. Lâm sàng của dị dạng mạch máu tuỷ sống
Lứa tuổi có biểu hiện bệnh trên lâm sàng thường ở khoảng 30 - 60 tuổi đời và rất hiếm thấy ở tuổi lên 10. Hay gặp ở nam nhiều hơn nữ giới.
Những triệu chứng lâm sàng có thể gây nên bởi 3 cơ chế sinh lý bệnh sau đây:
- Thiếu máu cục bộ tủy sống do dòng máu bị cuốn theo những đoạn thông động - tĩnh mạch.
- Tủy sống bị chèn ép.
- Chảy máu ở trong tuỷ và/hoặc chảy máu khoang dưới nhện.
Những triệu chứng do thiếu máu tuỷ đơn thuần ở giai đoạn đầu thường là thoáng qua. Đầu tiên thường hay xuất hiện dị cảm ở hai chi dưới. Có thể có những rối loạn về hoạt động của bàng quang và ruột. Ỏ giai đoạn muộn sẽ hình thành hội chứng tủy ngang một phần hay toàn bộ.
Từ những dị dạng mạch máu có thể dẫn tới chảy máu tủy sống và/hoặc chảy máu dưới màng nhện tủy sống. Những thể bệnh xuất hiện trong quá trình tiến triển này thường hay gập đặc biệt ở trẻ em. Triệu chứng lâm sàng được biểu hiện bằng triệu chứng đau lưng cục bộ ghê gớm mà phần lớn lan xuyên ra ngang thắt lưng và xuống hai chân, đồng thơi khám thấy phản ứng màng não (mengismus) và dấu hiệu Lasègue dương tính; nhưng lại điển hình, rõ rệt hơn là triệu chứng cứng gáy; có thể không có nhức đầu.
- Khám thần kinh, thường phát hiện được những biểu hiện tổn thương theo đoạn và ít nhiều tồn tại hội chứng tủy ngang.
Có khả năng chảy máu tủy sống tái phát.
3.2. Chẩn đoán và chẩn đoán phân biệt dị dạng mạch máu tuỷ sống
Những cơ sở quan trọng nhất là những triệu chứng về tuỷ sống hoặc những triệu chứng kết hợp của tuỷ sống với rễ thần kinh.
Chọc sống thắt lưng có thể phát hiện được dịch não - tuỷ có lẫn máu trong trường hợp chảy máu của dị dạng mạch máu hoặc hội chứng phân ly albumin - tế bào (albumin tăng nhưng tế bào không tăng) trong dịch não - tủy trong trường hợp tắc nghẽn lưu thông dịch não - tuỷ do những u mạch (nghiệm pháp Queeckenstedt dương tính).
Chụp tủy bằng thuốc cản quang có giá trị quan trọng cho chẩn đoán. Kết quả X quang điển hình là giãn rộng tĩnh mạch tủy sống ở bề mặt sau (phía lưng) của tủy sống và hình ảnh nghẽn tắc cột cản quang trong trường hợp đi dạng mạch máu tuỷ gây chèn ép.
Trong thời gian gần đây, việc áp dụng những kỹ thuật chụp mạch máu đã giúp cho chẩn đoán lâm sàng ngày càng tiến bộ. Nhưng nó đòi hỏi phải có trang bị kỹ thuật và kinh nghiệm để tạo được khả năng chẩn đoán tối ưu với những tai biến nguy hiểm tối thiểu.
- Về chẩn đoán phân biệt của dị dạng mạch máu tuỷ sống cần phải đặc biệt lưu ý tới những u nội tủy, bọc máu ngoài màng cứng, nhuyễn tủy sống, viêm tủy ngang, các bệnh của các cột bó trong tủy và viêm não tủy rãi rác, đôi khi cả giang mai não tuỷ.
3.3. Điều trị các dị dạng động mạch máu tủy sống
Phương pháp điều trị căn bản nhất là cắt bỏ các dị dạng mạch máu hoặc ít nhất là làm gián đoạn sự lưu thông giữa các mạch máu với những u mạch tích đọng máu.
Chỉ định phẫu thuật: những trường hợp đã có những tổn thương thần kinh vĩnh viễn, độ lớn với mức độ rộng của những u mạch.
Phương pháp điều trị trước kia thường hay áp dụng là giải phóng sự chèn ép bằng cách cắt cung sau đốt sống và chiếu những tia X đều không mang kết quả mong muốn.
K. MỘT SỐ BỆNH NỘI KHOA KHÁC
Cũng có thể gây đau ở khu vực cột sống thắt lưng. Hay gặp là bệnh dạ dày, tụy, bệnh đường mật. Trong các bệnh này đau không phải chỉ khu trú ở vùng xương cùng mà chính là đau thắt lưng với các vùng đau xuất chiếu Head mà phần nhiều ở đoạn chuyển tiếp cột sống ngực - thắt lưng.